Control de las enfermedades transmitidas por contacto y por aire en el hospital
Eduardo Ticona Chávez (1)
Presentaremos las medidas para el control de dos de las principales vías de transmisión nosocomial en países en desarrollo. Las cuales, están relacionadas fundamentalmente con el lavado de manos y el aislamiento respiratorio. Aún en los países desarrollados estas medidas se continúan fortaleciendo, debido a la preocupación que generan; entre otros, el Staphylococcus aureus meticilino resistente (MRSA, por sus siglas en ingles) y la potencial epidemia de Influenza que podría poner en peligro a la humanidad en este mundo globalizado y de muy cortas distancias.
Control de enfermedades transmitidas por contacto
Definiciones y mecanismos de transmisión
La transmisión por contacto es reconocida desde Ignaz Semmelweis en Viena en 1847, cuando logró disminuir la infección puerperal a través del lavado de manos (1) La transmisión por contacto es la más común forma de transmisión de las enfermedades nosocomiales. Los países desarrollados a pesar de poseer cuartos individuales de internamiento, insumos y acceso al lavado de manos adecuado a través de la disponibilidad de lavatorios, aun no pueden garantizar una práctica de lavado de manos adecuada (2), teniendo problemas de brotes de organismos multidrogo resistentes tales como MRSA, enterococo vancomicino resistente (VRE), y ciertos bacilos Gram negativos, incluyendo los betalactamasas de espectro extendido (BLEE) (3). En nuestros países la falta de reconocimiento del problema por las autoridades, los insuficientes recursos en los servicios de atención o de microbiología, y la debilidad de los programas de control de infecciones, ponen en evidencia un problema mayor (4). Sin embargo, vemos con agrado el desarrollo de guías o normas así como reportes de estudios nacionales en los últimos años(5-7).
Existen dos tipos de trasmisión por contacto: directo e indirecto.
La transmisión por contacto directo, supone el contacto piel a piel, o la exposición de sangre o fluidos corporales que contienen sangre que entran en contacto con piel dañada o mucosas (8), facilitando de esta manera la transferencia de microorganismos a un huésped susceptible, por parte de una persona colonizada o infectada sin que medie otra persona u objeto. Esto ocurre cuando el personal desarrolla actividades de cuidado que requieren contacto físico. Esta transmisión también puede ocurrir entre dos pacientes.
La transmisión por contacto indirecto, supone el contacto de un huésped susceptible con un objeto del entorno del paciente (bordes de la cama o manijas, soportes, veladores, etc.) (9) o persona contaminada. En ausencia de un brote es difícil de evidenciarlo. Los principales responsables son las manos del personal de salud, pudiendo además ser dispositivos o instrumentos para el cuidado del paciente inadecuadamente lavados, desinfectados o esterilizados (8).
Precauciones de las enfermedades transmitidas por contacto
Las precauciones de Transmisión por Contacto se aplican en los pacientes que se sabe o se sospecha están infectados o colonizados con microorganismos que puedan transmitirse por contacto directo o indirecto. (Tabla I). Estas precauciones se añaden a las Precauciones Estándar tomadas para el paciente.
Lavado de manos: es “la más eficaz medida de control de infecciones para reducir el riesgo de transmisión de patógenos nosocomiales” (10) (Figura 1).
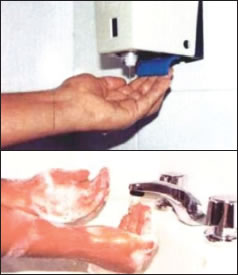 |
Figura 1. Persona lavándose las
manos. |
 |
Modificado de Manual de Normas para el Control de la Infección Nosocomial.
Comisión Inoz. Osakidetza Servicio Vasco de Salud, 1977. |
- Lávese las manos antes del contacto del paciente y después de tocar sangre, fluidos corporales, secreciones, excreciones y artículos contaminados.
- Lávese las manos inmediatamente después de retirarse los guantes, entre el contacto con cada paciente, y cuando se indique otra cosa para evitar la transferencia de microorganismos a otros pacientes o al medio ambiente.
- Puede ser necesario lavarse las manos entre las tareas y procedimientos sobre el mismo paciente para evitar la contaminación cruzada de diferentes sitios del cuerpo (por ejemplo, cambiar los guantes después del baño del paciente y antes de efectuar un cambio de apósito de un sitio IV).
El uso alcohol gel: su acción germicida es a través de la desnaturalización de proteínas. Posee una excelente actividad germicida in vitro contra bacterias Gram positivas y Gram negativas, incluyendo patógenos multirresistentes y virus como el HSV, VIH, SRV (11). Diversos estudios muestran una mayor eficacia de las soluciones a base de alcohol que el lavado de manos con jabón (12,13). El uso de alcohol gel reemplazaría el lavado de manos siempre que las manos no estén visiblemente sucias (2). Entre los argumentos que justifican el uso de alcohol gel en la higiene de las manos, son el ahorro de tiempo, el ser microbiológicamente más efectiva y menos irritante de la piel (2) además de su disponibilidad inmediata junto a la cama del paciente.
Guantes: proporcionan una barrera física entre los materiales potencialmente infecciosos y las manos del Personal de Salud (PS). Se deberán usar en el curso de la prestación de cuidados para un paciente, cambiar los guantes después de tener contacto con material infectado que puedan contener altas concentraciones de microorganismos (por ejemplo, esputo y drenaje de heridas). Retirarse los guantes antes de abandonar la habitación del paciente y lavarse las manos inmediatamente. Puede que necesite usar una toalla de papel limpio bajo su mano para abrir la puerta de la habitación. Después de que se abra la puerta, desechar la toalla de papel en el contenedor de residuos en el interior de la habitación.
Batas: disponer de un vestidor al entrar en la habitación del paciente. La bata es necesaria cuando se hace directamente la atención de los pacientes. Retírese la bata antes de abandonar el entorno del paciente.
Mascarillas quirúrgicas: en el caso de MRSA se usan para proteger al personal que da atención médica ya que tendría más probabilidades de desarrollar la colonización nasal. No obstante, el valor de una mascarilla en la reducción transitoria de la colonización nasal no se conoce. Pero si un paciente tiene una tos productiva con MRSA en el esputo, es necesario que el paciente use mascarilla.
Habitación individual: es una medida importante en las precauciones por contacto. Cuando una sala de aislamiento no está disponible, el paciente puede ser colocado en una habitación con un paciente con semejante germen (aislamiento por cohorte) no con otros pacientes con infección o colonización con otros microorganismos resistentes, por ejemplo enterococo vancomicino resistente (VRE).
Vigilancia: debe llevarse a cabo rutinariamente como parte del programa de control de infección intrahospitalaria. Como tal, debe haber normas hospitalarias de cumplimiento obligatorio, resultados de las investigaciones microbiológicas de rutina y de investigaciones realizadas a efectos del despistaje. Los datos de vigilancia deben recogerse e informarse a todos los estamentos del hospital de forma rutinaria, los cuales deben servir para la toma de decisiones y establecer un plan de control local.
El despistaje: muy importante para determinar portadores de MRSA. Existen pacientes de mayor riesgo de portadores de MRSA: Pacientes que se sabe que han sido colonizados o infectados con MRSA en el pasado; Frecuentes re-admisiones hospitalarias. Pacientes residentes de instalaciones donde hay una conocida o probable alta prevalencia de portadores de MRSA. Algunas publicaciones incluyen a los usuarios de drogas endovenosas, Infectados con VIH y personas en contacto con deportistas. Áreas de elevado riesgo para infecciones MRSA incluyen: Unidad de cuidados intensivos, Cuidados intensivos neonatales, Salas de quemados, transplantes, cardiovascular, traumatología, cirugía vascular, renal, u otras que lo determine el equipo de control de infección intrahospitalaria. El despistaje de todos los pacientes de las unidades de alto riesgo debe realizarse rutinariamente. La toma de muestra incluye: fosas nasales, las lesiones cutáneas, las heridas y los sitios de catéteres, catéter urinario, ingle y periné, traqueotomía y otras condiciones en la cual hay solución de continuidad de la piel de los pacientes, esputo de los pacientes con tos productiva. El ombligo en el caso de los recién nacidos. El objetivo es identificar todos los pacientes positivos dentro del hospital para orientar el aislamiento. El despistaje del personal se indica si la transmisión sigue activa en una unidad a pesar de las medidas de control, o si los aspectos epidemiológicos de un brote son inusuales.
Control de las enfermedades transmitidas a través del aire
Definiciones y mecanismos de transmisión
El conocimiento que las enfermedades se transmiten por el aire es muy antiguo, y por una época fue exagerado. Los países desarrollados en la actualidad han limitado las medidas de control y tratamiento del aire a algunas áreas, tales como: quirófanos, sección de quemados, pacientes inmunodeprimidos y laboratorios donde se manipulan las muestras biológicas. Esto debido a que hospitalizan a sus pacientes en cuartos individuales, y el hacinamiento en los hospitales es inusual. Sin embargo a pesar de ello, han presentado brotes de TB nosocomial cuando apareció el VIH (14,15) y tuvieron que implementar medidas extremas cuando ocurrió el SARS en el 2003 (16,17). Por ello, en nuestras condiciones de hacinamiento, uso de cuartos de hospitalización comunes - de hasta 40 camas - donde no hay separación con los inmunosuprimidos y en especial la endemia tuberculosa, hacen que la transmisión nosocomial de infecciones por transmisión aérea sea una preocupación de salud pública. Reportes relacionados a brote de TB nosocomial (18), tasa de incidencia de infección TB en personal de salud (19), detección casos de TB en pacientes no sospechosos de TB, en servicios de medicina interna (20), o presencia de TB MDR en tasas de 42% en pacientes con infección VIH en el hospital (21) nos muestran parcialmente esta realidad. Por otro lado la generación de TB-MDR y TB XDR, y la amenaza del virus de la influenza, ha generado una preocupación mundial, para establecer medidas de control eficientes en estas enfermedades. Por ello, nuestra pregunta es ¿en qué condición estamos para enfrentarlas?
Comenzaremos, comprendiendo como estas enfermedades se transmiten. Las gotas y gotitas formadas en las vías respiratorias de personas con enfermedades respiratorias, contienen agentes patógenos, los cuales se expulsan al hablar, toser, estornudar o durante la realización de procedimientos como la aspiración, intubación endotraqueal, inducción de tos en la fisioterapia respiratoria y resucitación cardiopulmonar (22, 23) Algunas de ellas “gotas” son > 5 μm de tamaño que alcanzan distancias de hasta un metro (cortas distancias) y luego por su peso caen al piso. Otras llamadas núcleos de gotitas o “gotitas”, son más pequeñas, <5 μm de tamaño, que permanecen en suspensión horas en el ambiente, y pueden incluso ser conducidas a mayores distancias fuera de la habitación del paciente (largas distancias).
Así, el aparato respiratorio de pacientes o PS susceptibles, constituyen la puerta de ingreso de gérmenes, generándose infecciones respiratorias y/o enfermedad sistémica de acuerdo al agente patógeno responsable. Además, la mucosa nasal, conjuntiva y menos frecuentemente la boca, son puertas susceptibles de entrada para los virus respiratorios (24).
El la tabla 2, podemos apreciar los agentes que se transmiten por gotas o por gotitas. Aunque esta clasificación es aceptada, se ha podido evidenciar que las “gotas” pueden quedar suspendidas en el aire por mayor tiempo y viajar cortas distancias y generar transmisión, pero en todos los casos, esta nunca ha sido más allá de los límites de la habitación. La distancia de viaje de las “gotas” depende de la velocidad y el mecanismo por la cual estas son expulsadas desde su fuente, la densidad de las secreciones respiratorias, factores ambientales tales como temperatura y humedad, y la capacidad del patógeno para mantener su infectividad en la distancia (25).
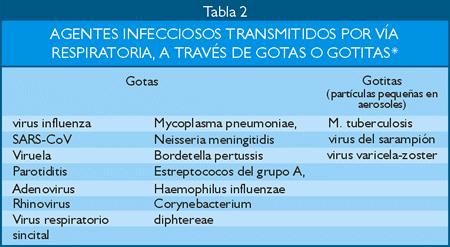 |
| *En ambos casos los virus se transmiten también por contacto (manos). |
Aún se necesitarían más estudios para mejorar la comprensión de la transmisión por aerosoles en diversas circunstancias. En función de ello Milton y Roy propusieron una nueva clasificación para la transmisión de aerosoles a la hora de evaluar las rutas de transmisión del SRAS : 1) obligada: en condiciones naturales, la enfermedad se produce solo a través de la inhalación de pequeñas partículas de aerosoles (por ejemplo, tuberculosis); 2) preferencial: la infección natural resulta de la transmisión a través de múltiples vías, pero las pequeñas partículas de aerosoles son la principal ruta (por ejemplo, sarampión, varicela) y 3) oportunistas: los agentes causan enfermedades naturalmente, a través de otras rutas, pero en circunstancias especiales (26) pueden transmitirse a través de finas partículas de aerosoles (27). De esta manera se podría explicar casos raros de transmisión aérea de agentes que se transmiten con mayor frecuencia por otras vías (por ejemplo, viruela, SARS, influenza, norovirus).
Precauciones de las enfermedades transmitidas a través del aire
De acuerdo al tamaño de las gotas o gotitas fuentes de infección, estas son de dos tipos: a) Precauciones de transmisión por gotas y b) Precauciones de transmisión por gotitas. Sin embargo en todos los casos se deberá:
- Usar las precauciones estándar para el manejo de los pacientes, adicionales a las precauciones mencionadas
- Usar precauciones de Contacto en todas las “infecciones virales respiratorias”, independientemente del tamaño de las gotas y gotitas.
- Brindar información al paciente, ya que deberá colaborar con el aislamiento respiratorio o medidas del manejo de la tos.
 |
* Que pueden generar salpicaduras o aerosolización de secreciones.
** Ojos, nariz y boca. |
a) Precauciones de transmisión por gotas
Este tipo de transmisión requiere un contacto estrecho entre la fuente y el receptor debido a que estas gotas no permanecen suspendidas en el aire, Ej. influenza:
-No se requieren medidas especiales de ventilación o del manejo del aire.
-Habitación individual. Cuando no se dispone de habitación individual, situarlo en una habitación con otro paciente que tenga infección activa con el mismo microorganismo (aislamiento por cohortes). Cuando no se dispone de habitación individual y no es un aislamiento por cohortes, debe mantenerse una separación espacial de al menos un 1.5 metros entre paciente y paciente.
-Protección respiratoria. Usar mascarilla cuando se esté a menos de un metro del paciente, o al ingreso en la habitación.
-El paciente debe ser informado que deberá cubrirse la nariz y la boca al toser y/o estornudar con un pañuelo de papel o con su antebrazo. Tener cuidado que estas enfermedades de transmiten adicionalmente por contacto (manos).
-Transporte del paciente. Limitar la salida del enfermo. Si está es necesaria, el enfermo deberá usar mascarilla.
b) Precauciones de transmisión por gotitas
Los agentes transportados de esta forma (Ej, tuberculosis), se pueden extender ampliamente por las corrientes de aire.
• Se necesitan garantizar mecanismos de ventilación o del manejo del aire.
• Habitación individual, la cual incluye:
- Presión de aire negativa monitorizada en relación con las áreas de alrededor.
- Seis a doce recambios de aire por hora.
- Salidas de eliminación de aire adecuadas o un filtrado antes de que el aire circule a otras áreas del hospital.
- Mantener la puerta de la habitación cerrada.
- Si no existe disponibilidad de camas puede realizarse un aislamiento por cohortes (pacientes que tengan una infección por el mismo microorganismo y/o perfil de sensibilidad).
• Protección respiratoria. Utilizar protección respiratoria cuando se ingrese en la habitación del paciente. Se utiliza respirador N95 que cubra nariz y boca (Figura 2). Estos dispositivos no son muy costosos, si se recuerda que un mismo trabajador puede usarlo varios días. Nota: En caso de los Virus sarampión y varicela, las personas inmunes no necesitan llevar protección respiratoria.
• El paciente debe ser informado que debe cubrirse con un papel toalla o pañuelo (preferentemente descartable) la nariz y boca al toser y/o estornudar.
• Transporte del paciente. Limitar la salida del enfermo. Si está es necesaria, el enfermo deberá usar una mascarilla.
• Visitas restringidas. Advertir en la puerta de la habitación la condición de aislamiento. El uso de respiradores N95 por las visitas, es obligatorio.
En nuestro país se han implementado ambientes de aislamiento respiratorio para el control de TB Nosocomial (Figura 2), demostrando ser costo efectivos, en relación a los casos de TB MDR evitados (28). Ambientes comunes, tales como salas de emergencia y salas de espera deben ser evaluados por el Comité de Control de Infecciones y disponer medidas para garantizar su seguridad.
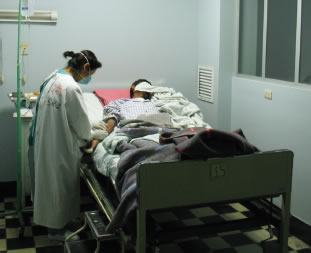 |
Figura 2. Persona usando respirador N95. Cuarto de
aislamiento respiratorio con ventilación mecánica a
presión negativa. Infectología - Hospital Nacional
Dos de Mayo. |
Recomendaciones finales:
Acerca de la capacitación del Personal de Salud (PS),
Informar y capacitar constantemente al PS sobre las medidas de protección a usar de acuerdo a los cuidados que se ofrezca al paciente es de suma importancia. A través del tiempo se han desarrollado programas educativos que han seguido una metodología clásica, en la cual el PS actúa como receptor de la capacitación sin mayor participación en la misma, no consiguiéndose el objetivo que el PS adopte las precauciones en su práctica diaria. Intervenciones educativas a través de talleres son más provechosas (5,7). El PS es un adulto, que tiene experiencia en su lugar de trabajo, posee creencias y ejecuta hábitos acentuados durante años. Por ello es necesario el uso de una metodología orientada al adulto, que le permita el intercambio de experiencias, reconocer riesgos y plantear soluciones, lo que finalmente genera la construcción del propio conocimiento por parte de los participantes. Recientemente, se ha implementado en el país (29) la metodología “Instrucción Suplementaria Basada en Videos” (VSI por sus siglas en inglés), para la capacitación en control de la transmisión nosocomial de TB en 18 hospitales del país la cual ha mostrado ser muy exitosa.
Ante la presencia de una enfermedad grave desconocida:
La emergencia de una enfermedad grave, en la cual se desconocen las rutas de transmisión del agente y no se conoce el tratamiento, es posible generar medidas de prevención extremas. Sin embargo las recomendaciones de precaución podrían cambiar a medida que los temas epidemiológicos controversiales se resuelven (30).
Bibliografía
- Miranda MN, Luz. Semmelweis y su aporte científico a la medicina: Un lavado de manos salva vidas. Revista Chilena de Infectología, 2008;25(1):54-57.
- Trampuz A, Widmer AF. Hand hygiene: a frequently missed lifesaving opportunity during patient care. Mayo Clin Proc, 2004; 79(1):109-116.
- Siegel JD, et al. Management of multidrug-resistant organisms in health care settings, 2006. Am J Infect Control, 2007;35 (10 Suppl 2):S165-193.
- Shears P. Poverty and infection in the developing world: healthcare-related infections and infection control in the tropics. J Hosp Infect, 2007;67(3):217-224.
- Arévalo H, et al. Aplicación de un programa de control de infecciones intrahospitalarias en establecimientos de salud de la región San Martín, Perú. Rev. Peru. Med. Exp. Salud Pública 2005;20(2).
- García Y, Alvarezcano J, Vásquez R. Hand washing project in Perú. The Canadian Journal of Infection Control, 2007;23(1).
- Rivera R, et al. Eficacia de un Programa de capacitación en medidas básicas de prevención de infecciones intrahospitalarias Rev. Peru. Med. Exp. Salud Pública 2005;22(2).
- Bolyard EA, et al. Guideline for infection control in healthcare personnel, 1998. Hospital Infection Control Practices Advisory Committee. Infect Control Hosp Epidemiol, 1998;19(6):407- 463.
- Grundmann H, Fau - Barwolff S, et al. How many infections are caused by patient-to-patient transmission in intensive care units? (0090-3493 (Print)).
- Slota M, et al. The role of gown and glove isolation and strict handwashing in the reduction of nosocomial infection in children with solid organ transplantation. Crit Care Med, 2001;29(2):405-412.
- CDC. Guideline for Hand Hygiene in Health-Care Settings. Morbidity and Mortality Weekly Report, 2002;51(RR-16).
- Kampf G, Ostermeyer C. Efficacy of alcohol-based gels compared with simple hand wash and hygienic hand disinfection. J Hosp Infect, 2004;56 Suppl 2:S13-5.
- Kampf G, Ostermeyer C. Efficacy of two distinct ethanol-based hand rubs for surgical hand disinfection - a controlled trial according to prEN 12791. BMC Infect Dis, 2005;5(1):17.
- Coronado VG, et al. Transmission of multidrug-resistant Mycobacterium tuberculosis among persons with human immunodeficiency virus infection in an urban hospital: epidemiologic and restriction fragment length polymorphism analysis. J Infect Dis, 1993;168(4):1052-1055.
- Edlin BR, et al. An outbreak of multidrug-resistant tuberculosis among hospitalized patients with the acquired immunodeficiency syndrome. N Engl J Med, 1992;326(23):1514-1521.
- Gamage B, et al. Protecting health care workers from SARS and other respiratory pathogens: a review of the infection control literature. Am J Infect Control, 2005;33(2):114-121.
- Seto WH, et al. Effectiveness of precautions against droplets and contact in prevention of nosocomial transmission of severe acute respiratory syndrome (SARS). Lancet, 2003;361(9368):1519-1520.
- Alonso-Echanove J, et al. Occupational transmission of Mycobacterium tuberculosis to health care workers in a university hospital in Lima, Perú. Clin Infect Dis, 2001;33(5):589-596.
- Bonifacio N, et al. High risk for tuberculosis in hospital physicians, Perú. Emerg Infect Dis, 2002;8(7):747-748.
- Willingham FF, et al. Hospital control and multidrug-resistant pulmonary tuberculosis in female patients, Lima, Perú. Emerg Infect Dis, 2001;7(1):123-127.
- Ticona E. Evolución de la Multiresistencia de cepas de M. tuberculosis en pacientes con infección VIH en el Hospital Dos de Mayo de Lima, Perú, en IX Congreso Panamericano de Infectología y I Congreso Panamericano de SIDA. 1999 - Guatemala.
- Christian MD, et al. Possible SARS coronavirus transmission during cardiopulmonary resuscitation. Emerg Infect Dis, 2004; 10(2):287-293.
- Ensor E, et al. Is Burkholderia (Pseudomonas) cepacia disseminated from cystic fibrosis patients during physiotherapy? J Hosp Infect, 1996;32(1):9-15.
- Hall CB, et al. Infectivity of respiratory syncytial virus by various routes of inoculation. Infect Immun, 1981;33(3):779-783.
- Duguid J. The size and duration of air-carriage of respiratory droplets and droplet nucleii. J Hyg (Lond) 1946;44:471-479.
- Kohn WG, et al. Guidelines for infection control in dental health-care settings-2003. MMWR Recomm Rep, 2003;52(RR-17):1-61.
- Roy CJ, Milton DK. Airborne transmission of communicable infection--the elusive pathway. N Engl J Med, 2004;350(17): 1710-1712.
- Ticona E, et al. Impacto de la implementación de ambientes de aislamiento respiratorio con ventilación mecánica sobre la transmisión nosocomial de tuberculosis multidrogoresistente en una unidad de SIDA. In Press, 2008.
- Martin D, Ticona E, Huaroto L. New Horizons for VSI: Saving Lives, in The 5th International Conference on Supplemental Instruction. 2008: Orlando - Florida.
- Siegel JD, et al. 2007 Guideline for Isolation Precautions: Preventing Transmission of Infectious Agents in Health Care Settings. Am J Infect Control, 2007;35 (10 Suppl 2):S65-164.
1 Profesor de Medicina de la Universidad Nacional Mayor de San Marcos (U.N.M.S.M.) y Universidad de San Martín de Porres (U.S.M.P.).
Médico Infectólogo del Hospital Nacional Dos de Mayo. |
